Fakta
- I ett tidigt skede brukar prostatacancer inte ge några symtom.
- Prostatacancer drabbar framför allt äldre män.
- Sjukdomen är ovanlig före 50 års ålder.
Prostatacancer är den vanligaste cancerformen hos män i Sverige. Den utvecklas i prostatakörteln och växer ofta långsamt. Orsaken är oftast okänd, men ålder och ärftlighet spelar in. De flesta som får prostatacancer är över 65 år. Vanliga symtom är svag urinstråle, att kissa ofta och blod i urinen.
Granskad av: Ola Bratt, professor i urologi vid Sahlgrenska akademin, Göteborgs universitet
Prostatacancer innebär att det bildas en elakartad tumör i prostatan, oftast i den yttre delen av körteln.
Det kan dröja många år innan en cancertumör trycker så mycket på urinröret att det ger symtom, som problem att kissa.
De flesta som diagnostiseras med prostatacancer gör det efter att ha tagit ett så kallat PSA-prov och inte för att de har visat symtom. PSA-prov är ett blodprov som kan visa om det finns risk för att någon har prostatacancer.
Det vanligaste symtomet på prostatacancer är att behöva kissa ofta eller ha svag urinstråle, när prostatan växer och trycker mot urinröret. Andra tecken kan vara blod i urinen, smärta i rygg eller höfter, trötthet och viktminskning. Prostatacancer upptäcks ofta med PSA-prov.
Var uppmärksam på
Med åren får många en förstorad prostatakörtel. Förstoringen är godartad, alltså inte cancer.
Prostatacancer i ett senare skede kan ge samma symtom som en godartad prostataförstoring, det vill säga svag urinstråle, svårt att "komma igång" och behov av att behöva kissa oftare.
Om symtomen beror på cancer brukar de utvecklas snabbare, ofta på ett eller två år.
Det finns inget samband mellan godartad prostataförstoring och prostatacancer. Det är två helt olika sjukdomar. Samma person kan ha båda samtidigt.
Läs mer om godartade och elakartade tumörer
Ett symtom kan vara att det kommer blod i urinen även om det oftare har en koppling till cancer i urinblåsan.
Även om det bara har kommit blod i urinen vid ett enda tillfälle ska det alltid utredas av läkare.
Ibland ger prostatacancer symtom först när sjukdomen har spridit sig utanför prostatakörteln.
Det vanligaste symtomet då är smärta i ryggen eller höfterna. Smärtorna beror på att sjukdomen har spridit sig till skelettet.
Ibland kan viktminskning, trötthet, blodbrist eller svullna ben vara de första tecknen på prostatacancer.
Sådana symtom kan ha många andra orsaker. Om du har symtom är det bra att gå till en läkare för att bli undersökt.
De vanligaste undersökningarna för att upptäcka prostatacancer är
Den vanligaste anledningen till att någon får diagnosen prostatacancer i Sverige är inte symtom, utan som en följd av en utredning av förhöjda PSA-värden, prostataspecifikt antigen. PSA-värdet mäter man via ett blodprov.
Läs om organiserad prostatacancertestning
För de som har måttligt höga PSA-värden är oftast det första steget en magnetkameraundersökning av prostatan.
Om magnetkameraundersökningen visar misstänkt cancer i prostatan kan man behöva ta ett vävnadsprov. Om undersökningen inte visar misstänkt cancer i prostatan behöver man ofta inte ta något vävnadsprov.
För att avgöra om ett högt PSA-värde eller en förhårdnad i prostatan beror på cancer behöver man göra en biopsi.
Vid en biopsi tas ett vävnadsprov som sedan skickas för mikroskopisk analys. Biopsin tas i samband med en ultraljudsundersökning via ändtarmen.
Vävnadsprov tas antingen genom ultraljudsstaven i ändtarmen (transrektalt) eller genom huden bakom pungen (transperinealt).
Provet undersöks sedan i mikroskop. Man kan då se om det är cancer och hur elakartade cancercellerna i så fall är.
Det brukar dröja ett par veckor innan man får svar på den mikroskopiska undersökningen.
Efter en prostatacancerdiagnos kan det behövas ytterligare undersökningar för att ta reda på om cancern har spridit sig till andra organ.
Om cancertumören är liten och inte av den allvarligaste typen, är risken för spridning så liten att det inte behövs någon mer undersökning.
Olika typer av undersökningar efter diagnos:
Med skelettscintigrafi går det att se om prostatacancern har spridit sig till skelettet.
En liten mängd av ett radioaktivt ämne sprutas in i en blodåder i armvecket. Efter det väntar man några timmar innan bilderna tas.
Områden i skelettet där det finns metastaser eller en fraktur som håller på att läka tar upp mer av det radioaktiva ämnet än det övriga skelettet. Då syns mörka fläckar på bilderna.
Undersökningen är helt ofarlig eftersom dosen av det radioaktiva ämnet är väldigt låg och snabbt lämnar kroppen.
Med hjälp av skiktröntgen (datortomografi, DT) och magnetkameraundersökning (MR) kan man upptäcka förstorade lymfkörtlar och om cancern har spridit sig till skelettet eller andra organ.
Vid de här undersökningarna ligger man med en del av kroppen i en stor apparat. Oftast sprutas kontrastmedel in i en blodåder i armvecket inför undersökningen.
Magnetkamera är särskilt bra för att se om en cancertumör trycker på nerver eller ryggmärg.
PET/DT är en typ av skiktröntgen som förstärks med ett radioaktivt spårämne som cancerceller tar upp särskilt väl.
PET/DT finns bara på de större sjukhusen och används huvudsakligen i särskilda situationer, som vid stigande PSA-värden efter en operation.
En vanlig röntgen kan också visa om cancern har spridit sig still skelettet, men det är en mindre känslig undersökning än de övriga.
Det finns olika stadier av prostatacancer. I det första stadiet växer cancern bara inne i själva prostatakörteln.
I de senare stadierna växer cancern även utanför prostatan. Då kan den sprida sig till lymfkörtlar och skelett i form av metastaser. Sjukdomen kan sprida sig även till andra organ, men det är ovanligt annat än i sena skeden av sjukdomen.
Hur cancertumörer breder ut sig i och precis runt prostatan kan delas in i olika så kallade T-stadium.
En tumör i stadium T1 eller T2 är begränsad inom prostatan. Tumören kallas då lokaliserad.
En tumör i stadium T1 kan man inte känna med fingret eller se med hjälp av ultraljud eller magnetkamera.
En tumör i stadium T2 går att känna och se.
En tumör i stadium T3 har växt genom prostatakapseln ut i bindväven som omger prostatan (T3a) eller in i sädesblåsorna (T3b).
En tumör i stadium T4 växer över på andra organ, som bäckenväggen eller urinblåsan.
Ibland kallas stadium T3 och T4 för lokalt avancerad prostatacancer.
Om cancern sprids via lymfan till lymfkörtlar (så kallat N-stadium) eller via blodet till andra organ (så kallat M-stadium) kallas det för metastasering.
Det läggs till en etta efter N och M om man har kunnat påvisa spridning och en nolla om man inte har det (till exempel N1 M0).
I kroppen finns över 500 lymfkörtlar, som ibland kallas lymfknutor. De bidrar till kroppens immunförsvar, bland annat mot cancer.
Prostatacancer sprider sig ofta först till lymfkörtlar i bäckenet.
Spridning till lymfkörtlar kan upptäckas med datortomografi, magnetkamera, PET/DT-undersökning eller genom mikroskopisk undersökning av lymfkörtlar som har opererats bort.
Hur cancertumörer sprider sig till lymfkörtlar kan delas in i olika så kallade N-stadium.
N står för "node", som på engelska betyder knuta.
Det läggs till en etta efter N om man har kunnat se spridning och en nolla om man inte har det.
N1 betyder alltså att det kan finnas spridning till lymfkörtlar.
N0 betyder att man inte har sett några tecken på spridning till lymfkörtlarna.
Många gånger är risken för spridning till lymfkörtlar så liten att man inte behöver undersöka lymfkörtlarna.
När en prostatacancer upptäcks är det nästan bara skelettet och lymfkörtlarna som kan ha drabbats av metastaser.
För att se om cancern har spridit sig till andra organ används skelettskintigrafi, datortomografi, magnetkamera, PET/DT-undersökning och ibland vanlig röntgen.
Hur cancertumörer breder ut sig till andra organ kan delas in i olika så kallade M-stadium.
Det läggs till en etta efter M om man har kunnat visa spridning till andra organ och en nolla om man inte har det.
M står för metastas.
Stadium M1 betyder att man har påvisat metastaser utanför bäckenets lymfkörtlar.
M0 betyder att att man inte har påvisat metastaser utanför bäckenets lymfkörtlar.
Många gånger är risken för spridning så liten att man inte behöver göra några undersökningar alls.
Det finns ett samband mellan ett PSA-värde och hur utbredd en prostatacancer är.
Ju högre PSA-värde, desto större risk för att cancern har växt utanför prostatan eller har spridit sig till andra organ.
Spridning av prostatacancer är sällsynt så länge PSA-värdet är under 20 mikrogram per liter.
För de flesta som har värden över 100 mikrogram per liter innebär det att cancern har spridit sig till lymfkörtlar eller skelett.
Prostatacancer med Gleasongrad 5 (se mer om Gleason nedan) kan dock vara spridd även vid låga PSA-värden.
Genom att studera vävnadsprov från tumören i mikroskop kan man dra slutsatser om en cancer kommer att växa snabbt eller långsamt och om hur benägen den är att sprida sig.
Vilken grad prostatacancern har, det vill säga hur sjukdomen ser ut mikroskopiskt, bedöms enligt något som kallas Gleasonsystemet.
Beroende på hur cancercellerna ser ut i mikroskop delas prostatacancer in i en skala enligt något som kallas för Gleasonsystemet.
Gleasonsystemet består av grad 3-5, det vill säga Gleasongrad 3, 4 eller 5.
Prostatacancer med Gleasongrad 3 liknar normal prostatavävnad. En cancer av den här graden växer väldigt långsamt och sprider sig inte till andra organ.
En prostatacancer med Gleasongrad 4 brukar växa från år till år och sprider sig förr eller senare (men det kan ta många år, ibland över tio år).
En prostatacancer med Gleasongrad 5 kan växa från månad till månad och sprida sig redan medan den är liten.
Cancerceller har ofta olika Gleasongrader i olika områden av prostatakörteln. Det betyder att när man tar biopsier från olika ställen i körteln visar de på olika Gleasongrader.
Därför lägger man ihop den Gleasongrad som det finns mest av och den som är minst utbredd till en Gleasonsumma.
En Gleasonsumma kan vara mellan 6 (beskedlig) och 10 (mest aggressiv).
En prostatacancer med Gleasonsumma 3 + 3 = 6 består bara av beskedlig cancer (växer väldigt långsamt och sprider sig inte till andra organ).
En prostatacancer som har Gleasonsumma 4 + 3 = 7 består huvudsakligen av den "mellanaggressiva" Gleasongraden 4 men också delvis av Gleasongrad 3.
Sedan 2016 pratar man ofta om så kallade gradgrupper:
Välj någon av våra broschyrer om prostatacancer med eller utan spridning.

Prostatacancer i själva prostatakörteln och läs när du har tid.
Genom att skicka din e-postadress samtycker du till att vi behandlar din e-postadress för att skicka information löpande. Läs mer i vår integritetspolicy

Få vår broschyr om prostatacancer med spridning utanför prostatan och läs när du har tid.
Genom att skicka din e-postadress samtycker du till att vi behandlar din e-postadress för att skicka information löpande. Läs mer i vår integritetspolicy

Prostatacancer i själva prostatakörteln och läs när du har tid.
Genom att skicka din e-postadress samtycker du till att vi behandlar din e-postadress för att skicka information löpande. Läs mer i vår integritetspolicy
Genom att skicka din e-postadress samtycker du till att vi behandlar din e-postadress för att skicka information löpande. Läs mer i vår integritetspolicy
Det finns flera olika behandlingar mot prostatacancer. Det som framför allt påverkar vilken behandling som ska användas är hur utbredd cancern är (cancerns stadium), hur cancercellerna ser ut i mikroskop (Gleasonsumman), vilka andra sjukdomar personen har och hur gammal personen som är sjuk är.
Man delar in prostatacancer i två huvudgrupper:
Cancer behandlas i huvudsak på fyra olika sätt. Med operation, läkemedel, strålning och immunterapi. I den här filmen går vi igenom de olika metoderna.
Det finns olika behandlingar som är aktuella i de tre olika huvudgrupperna.
Läs om behandling vid spridd prostatacancer
Om cancern inte har växt utanför prostatan eller prostatans kapsel (bindväven som omger själva körteln prostata) och inte har spridit sig till andra organ kallas det lokaliserad prostatacancer.
De som har en lokaliserad cancer har goda möjligheter att bli botade. Ofta har cancern då en så låg risk att göra någon sjuk att den inte behöver behandlas alls.
Om cancern har växt utanför prostatakapseln, men fortfarande inte spridit sig, kallas den för lokalt avancerad.
De med lokalt avancerad cancer har chans att bli botade, men de behöver ofta en kombination av olika behandlingar.
De olika möjligheterna vid behandling av tidig prostatacancer är att
Varje behandlingsalternativ har olika för- och nackdelar. Din läkare måste tillsammans med dig komma fram till vad som passar bäst.
Eftersom de olika behandlingarna kan ge biverkningar som påverkar livskvaliteten brukar man inte rekommendera någon behandling alls för de minsta och beskedligaste tumörerna (Gleasonsumma 6), som sällan utvecklas till en allvarlig sjukdom.
Hos äldre män är risken liten även för att en cancer med Gleasonsumma 7 ska hinna utvecklas till en allvarlig sjukdom.
Om du är förhållandevis ung och har en lokaliserad prostatacancer med Gleasonsumma 7 eller mer, eller har en lokalt avancerad cancer i stadium T3, kommer läkaren att föreslå en behandling som kan bota sjukdomen.
Men det kan finnas olika val även då, eftersom möjligheten att bli botad brukar vara lika stor med både operation och strålbehandling.
Ofta är det de olika riskerna för biverkningar som avgör vilken behandling som väljs. Ibland är en viss behandling klart lämpligare än alternativen, men ofta bedömer läkaren dem som likvärdiga.
Om det är så i ditt fall, väger dina egna synpunkter tungt i val av behandling.
Om du vill kan du få ett utlåtande av en till oberoende specialist (urolog eller onkolog). Det kallas att få en förnyad medicinsk bedömning (second opinion).
I det nationella vårdprogrammet för prostatacancer finns information som är riktad till personer med prostatacancer i tidigt skede. Vårdprogrammet kan du få av din kontaktsjuksköterska.
Läs mer om dina rättigheter som patient
Det finns några olika behandlingsmetoder som kan bli aktuella. Det är vanligtvis ingen brådska att bestämma sig för vilken behandling man ska välja, vilket kan kännas skönt.
Om inte cancercellerna ser särskilt elakartade ut gör det ingenting om det dröjer flera månader tills behandlingen startar.
De flesta typer av tidigt upptäckt, lokaliserad prostatacancer, växer mycket långsamt. De som har den typen av cancer (Gleasonsumma 6) behöver ofta inte behandlas alls.
Lite äldre personer med en liten prostatacancer med Gleasonsumma 7 behöver för det mesta inte heller någon behandling, åtminstone inte till en början.
Mellan en fjärdedel och en tredjedel av alla medelålders män och upp emot hälften av alla äldre har en liten cancer i sin prostatakörtel utan att någonsin få besvär och bli sjuka av den.
Innan man bestämmer sig för att avstå från att behandla någon som är medelålders och har prostatacancer brukar man göra en magnetkameraundersökning av prostatan (om det inte har gjorts nyligen).
Samtidigt kan då också en extra omgång vävnadsprover tas. Det görs i så fall för att kanske kunna hitta en mer allvarlig cancer som inte hittades vid de första vävnadsproverna.
Efter det görs regelbundna kontroller med blodprov och undersökning av prostatakörteln. Man brukar upprepa vävnadsproven med ett par års mellanrum.
Om man då upptäcker en allvarlig cancer kan man operera bort prostatan eller ge strålbehandling.
Den här typen av uppföljning, när syftet är att ge en botande behandling vid behov senare, kallas aktiv monitorering.
Om du följs upp med aktiv monitorering kanske du slipper behandling och därmed biverkningar helt och hållet.
Om du behöver behandling i ett senare skede, har du åtminstone sluppit biverkningar under ett antal år.
En nackdel med aktiv monitorering är att behandling i ett senare skede kan behöva vara mer omfattande än om behandlingen ges tidigare.
De flesta äldre som har andra sjukdomar hinner inte får några besvär av en tidigt upptäckt, lokaliserad prostatacancer innan de dör av någon annan orsak.
Därför brukar man bara följa upp de här personerna med regelbundna kontroller utan att ge någon behandling, annat än om tumören blir påtagligt större eller ger symtom. I de fallen erbjuds hormonell behandling.
Om cancertumören inte har spridit sig utan bara växer i själva prostatan kan du bli helt botad från av en operation.
En operation utförs vanligtvis med robotassisterad titthålsteknik (RALP). Instrumenten förs då in i bukhålan via sex små snitt i magen.
Risken för allvarliga komplikationer är mycket liten och vårdtiden brukar vara ett par dagar.
Operationen medför försämrad förmåga att få erektion. Det beror på att de små nervtrådarna till svällkropparna i penisen skadas i samband med operationen. Erektionsförmågan kan ofta återhämta sig till viss del efter ett par år.
Om det är en utbredd cancer eller om du har haft problem med erektionen redan före operationen brukar erektionsförmågan försvinna för gott.
Det finns flera olika behandlingar för de som har erektionsproblem, till exempel tabletter eller injektioner i svällkropparna.
Sädesvätskan försvinner efter operationen, men du kan fortfarande få orgasm.
Omkring en fjärdedel av de som opereras för prostatacancer får återfall.
Att operera bort prostatakörteln medför även en viss risk för bestående inkontinens, det vill säga svårigheter att hålla urinen.
Det beror på att slutmuskeln kring urinrörets övre del ligger just nedanför prostatan.
Direkt efter operationen läcker nästan alla, mer eller mindre. Efter några veckor eller månader brukar läckaget försvinna, men några fortsätter att läcka en skvätt när de till exempel lyfter tungt eller nyser.
Omkring en av tjugo får ett så kraftigt läckage att de behöver få en konstgjord slutmuskel inopererad.
En operation för prostatacancer görs vanligen med robotassisterad titthålsteknik, då man för in instrumenten via sex små snitt på buken.
Operationen kan också, med lika gott slutresultat, utföras "öppet", genom ett snitt nedanför naveln.
Risken för återfall varierar mycket beroende på den mikroskopiska bedömningen efter operationen, från nästan ingen till en mycket hög risk.
Vid återfall stiger PSA-värdet i blodet flera år innan mannen själv märker något.
De flesta som får stigande PSA-värden rekommenderas kompletterande strålbehandling, ofta tillsammans med hormonbehandling.
För de flesta med tidig prostatacancer är strålbehandling ett alternativ till operation som ger lika goda möjligheter till att botas.
Om tumören växer utanför prostatakörtelns kapsel (bindväven som omger prostatan) ger strålbehandling ofta bättre möjlighet till att botas än bara operation. Det beror på att strålbehandling kan ges med större marginal utanför prostatan.
Det finns både yttre och inre strålbehandling. Vid yttre strålbehandling ges vanligen en liten stråldos varje eller varannan vardag under fyra till åtta veckor.
Valet mellan yttre och inre strålbehandling beror bland annat på tumörens storlek (T-stadium) och cancercellernas utseende i mikroskop (Gleasonsumma).
Om cancercellerna ser elakartade ut i mikroskop (Gleasonsumma 8-10 och ibland vid Gleasonsumma 7), om PSA-värdet är högt, eller om prostatatumören är stor (stadium T3 eller en stor T2) brukar man i samband med strålbehandling också ge hormonell behandling.
Hormonbehandlingen gör cancercellerna mer känsliga för strålning. I de fall man ger hormonbehandling brukar den ofta påbörjas några månader före strålbehandlingen och pågå under ett halvår till ett år.
Själva strålbehandlingen känns inte alls, men den kan ge biverkningar som beror på att även friska celler skadas.
Vanliga biverkningar är övergående urinträngningar och diarré. Några får kvarstående besvär från ändtarmen, som tätare och mer brådskande avföring, slembildning och blödning.
Erektionsförmågan försämras av strålbehandling, men oftast inte lika mycket som efter operation och försämringen kommer mer gradvis under några år.
Om du får hormonbehandling samtidigt som strålning, brukar både sexlusten och erektionsförmågan försvinna direkt. Lusten och förmågan brukar återkomma när hormonbehandlingen har avslutats.
Inre strålbehandling kallas också brakyterapi.
Vid inre strålbehandling förs ett litet radioaktivt preparat, jod, in i prostatakörteln genom ett antal ihåliga nålar. Ingreppet görs med ryggbedövning eller narkos. Endast en del kan behandlas med radioaktiva jodkorn ("seeds").
Jodkornen lämnas kvar i prostatakörteln och avger där lokal strålning under några månader.
Inre strålbehandling med jodkorn är bara aktuellt för de som inte har svårigheter med att kissa och inte har en påtaglig prostataförstoring. Det är alltså de som har en liten och inte särskilt aggressiv cancer (Gleasonsumma 6 eller en mycket liten cancer med Gleasonsumma 7).
Inre strålbehandling kombineras oftast med några veckors yttre strålbehandling.
Både operation och strålbehandling för prostatacancer innebär att man behandlar hela prostatan.
Om cancertumören är liten och begränsad till en del av prostatan kan man behandla bara den del av prostatan där tumören finns.
Det kallas fokal behandling. Fokal behandling kan ges på flera olika sätt, bland annat med riktat ultraljud (HIFU) eller elektricitet (IRE).
Syftet med att välja fokal behandling är att minska risken för biverkningar.
Det är dock ännu osäkert om fokal behandling är lika effektiv som operation och strålbehandling. Därför utförs fokal behandling bara inom ramen för forskningsprojekt.
I Sverige genomförs forskning om IRE vid Karolinska universitetssjukhuset i Stockholm och om HIFU vid Akademiska sjukhuset i Uppsala.
Prostatacancer kan bromsas med hjälp av hormonell behandling.
Prostatacancerceller behöver testosteron för att växa. Det gäller även för de cancerceller som har spridit sig utanför prostatakörteln. Därför kan prostatacancer behandlas genom att kroppen hindras från att producera testosteron.
Hormonell behandling kan alltså, ofta under lång tid, hålla cancern i schack även om den spridit sig, metastaserat.
Läs mer om hormonell behandling med bikalutamid
Behandlingen kan ske på flera olika sätt. Ett sätt är att operera bort testiklarna, kirurgisk kastrering.
Det är en enkel operation som brukar göras med lokalbedövning och bara kräver att du vistas på sjukhuset några timmar.
När testiklarna opererats bort upphör produktionen av testosteron helt. En vanlig följd av det är att den sexuella lusten och förmågan att ha samlag upphör.
Man kan också få värmevallningar och svettningar av samma typ som kvinnor brukar få i klimakteriet. Muskelkraft och ork kan också minska.
Efter något år ökar risken för urkalkning av skelettet, benskörhet, men det kan i så fall motverkas med olika läkemedel.
Medicinsk kastrering har samma effekt som kirurgisk kastrering och ger samma biverkningar. En fördel med medicinsk kastrering är att den inte är oåterkallelig medan kirurgisk kastrering är definitiv.
Medicinsk kastrering innebär att testosteronproduktionen hämmas med läkemedel (GnRH-analoger eller -antagonister) som påverkar hormoncentrum i hjärnan.
Behandlingen ges som injektioner med en till tolv månaders mellanrum.
Ett annat sätt att hämma testosteronproduktionen är att tillföra det kvinnliga könshormonet östrogen. Östrogen ges som en injektion en gång i månaden.
Även östrogenbehandling leder till minskad sexuell lust.
En annan vanlig biverkning är att brösten kan börja växa. Det kan motverkas med att ge bröstkörtlarna en dos strålning innan östrogenbehandlingen startas, så kallad mamillstrålning.
Ytterligare ett alternativ är att blockera de manliga könshormonernas stimulerande effekt på cancercellerna med tabletter, antiandrogener.
Eftersom manligt könshormon fortfarande bildas även efter kastreringen, kan den sexuella lusten och förmågan att ha samlag ofta bevaras.
Den vanligaste biverkningen är ömma och förstorade bröst, men risken för det minskar om man ger en dos strålning mot brösten innan behandlingen inleds.
Behandlingseffekten vid lokalt avancerad sjukdom är lika god som efter kastrering, men den är något sämre vid spridning till skelettet. Ibland kombineras olika former av hormonell behandling.
Med tiden kan cancercellerna bli mindre känsliga för en hormonell behandling. Då finns det olika tilläggsbehandlingar att välja mellan.
Först märks inte behandlingens minskade effekt genom några symtom utan bara genom att PSA-värdet i blodet ökar (på grund av att tumören börjar växa).
Senare kan den som är sjuk få symtom på grund av att tumören växer, lymfkörtlarna kan förstoras eller att cancer sprider sig till skelettet.
För de som har en cancer som har som har spridit sig till skelettet och hormonbehandlingen börjar tappa effekt är det särskilt viktigt att känna till att det kan uppstå muskelförlamning i benen.
Det är en akut komplikation som måste behandlas snabbt – vid minsta misstanke om muskelförlamning i benen är det viktigt att omedelbart ta kontakt med läkare.
De olika tilläggsbehandlingarna:
För att fortsätta bromsa sjukdomen och minska symtomen när den hormonella behandlingen inte längre fungerar kan man ge enzymhämmare och hormonblockerare.
Det finns just nu bara en enzymhämmare, abirateron, medan det finns tre olika hormonblockerare:
Abiretaron ska tas på fastande mage och det stänger helt av produktionen av manliga könshormoner. Tabletterna måste tas tillsammans med kortison eftersom den egna kortisonproduktionen hämmas av läkemedlet.
Besvärliga biverkningar förekommer, som påverkan på hjärta och lever. Biverkningarna är sällsynta.
Hormonblockerarna är också tablettbehandlingar som tas en gång om dagen, men de är oberoende av måltid.
Förutom trötthet är besvärligare biverkningar sällsynta.
Cytostatika kan bromsa sjukdomen och minska symtomen (framför allt smärta).
Ett alternativ är att ge sex behandlingar med docetaxel. Det ges som ett dropp i blodet med tre veckors mellanrum.
Cytostatika påverkar också friska celler som delar sig snabbt, till exempel
Det kan ge biverkningar som håravfall, sköra naglar, illamående, diarré och nedsatt försvar mot infektioner.
Biverkningarna försvinner när behandlingen är avslutad. En del kan få bestående besvär med nedsatt känsel i händer och fötter, så kallade neuropatier.
Bieffekterna gör att cytostatika inte är lämpligt för de äldsta och sjukaste.
Om cancern har spridit sig till skelettet och spridningen dit börjar ge smärtor kan man ge injektioner med den radioaktiva isotopen radium.
Radium ansamlas i anslutning till metastaser i skelettet och avger strålning lokalt.
Behandling med radium ges var fjärde vecka vid sex tillfällen.
Det händer att smärtorna tillfälligt ökar efter den första injektionen, men sedan brukar behandlingen lindra smärtorna och bromsa sjukdomen.
Strålbehandling kan riktas mot prostatatumören eller mot dottertumörer, metastaser, i skelettet för att lindra symtom.
En enda stråldos mot en metastas i skelettet brukar ge god smärtlindring, utan biverkningar.
Om prostatatumören klämmer ihop urinröret så att det blir svårt att kissa kan man göra en TUR-P-operation, en "prostatahyvling".
Det är samma typ av operation som görs vid godartad prostataförstoring.
Operationen görs i narkos eller ryggbedövning. Ett smalt instrument förs in genom urinröret. I spetsen av instrumentet sitter en glödtråd.
Med glödtråden kan läkaren bit för bit hyvla bort den del av tumören som trycker på urinröret. De avskurna bitarna sköljs sedan ut.
Efter ingreppet får du stanna på sjukhuset ett par dagar.
En ganska ny behandling för de som gått igenom flera tilläggsbehandlingar för spridd prostatacancer är den radioaktiva isotopen lutetium-177 kopplad till en antikropp mot ämnet PSMA.
Lutetium-177 fungerar bara om all spridning av prostatacancern innehåller ämnet PSMA, vilket kan påvisas med särskilda undersökningar (PET/DT).
Behandlingen ges som injektion i blodet var sjätte vecka, upp till sex gånger.
NT-rådet, som är en expertgrupp hos Svergies Kommunier och Regioner (SKR), rekommenderar regionerna att inte använda behandlingen eftersom den är mycket dyr och man kan inte se att nyttan av läkemedlet är tillräckligt bra i förhållande till kostnaden.
NT står för nya terapier.
Det pågår mycket forskning om behandling av prostatacancer när hormonell behandling inte längre ger effekt.
Därför är det svårt att säga vilka behandlinger som kan bli aktuella framtiden. Du kan få erbjudande om att delta i en forskningsstudie.
Varje år upptäcks fler än 10 000 nya fall av prostatacancer. Det är den vanligaste cancerformen bland män. En tredjedel av all cancer hos män är prostatacancer.
Prostatacancer drabbar framför allt äldre. Hälften är över 70 år när de får diagnosen. Sjukdomen är ovanlig före 50-årsåldern och förekommer nästan aldrig före 40 års ålder.
Läs mer om statistik för prostatacancer
Prognosen vid prostatacancer beror bland annat på hur gammal man är när man blir sjuk, vilket stadium tumören befinner sig i och på hur elakartade cancercellerna är (Gleasonsumman).
Jämfört med andra cancerformer brukar prognosen vid prostatacancer vara god. I många fall har prostatacancer så liten risk att göra personen allvarligt sjuk att det inte behövs någon behandling alls, bara uppföljande kontroller.
De flesta som opereras eller strålbehandlas för en tidig prostatacancer blir botade.
Många med obotlig prostatacancer kan leva många år utan sjukdomssymtom tack vare bromsmediciner. Hos äldre kan sjukdomen ofta hållas i schack hela livet.
Det finns också mer elakartade och snabbt växande former av prostatacancer som sprider sig tidigt och som är svårare att behandla och bota.
Eftersom det finns många olika former av prostatacancer går det inte att ge ett allmänt svar på hur stor risken är att sjukdomen förkortar livet för en viss person eller hur stor chans någon har att bli frisk.
Relativ 5- respektive 10-årsöverlevnad i prostatacancer 1974-2023. Åldersstandardisering enligt befolkningen år 2019-2023.
Grafen visar hur många procent som beräknas leva fem respektive tio år efter att ha fått sin cancerdiagnos.
Läs mer om överlevnad och annan statistik för prostatacancer
Orsakerna till prostatacancer är inte klarlagda. Sjukdomen är vanligare i en del familjer än andra. Det tyder på att man kan ärva en benägenhet för att få sjukdomen.
Om det flera i en familj som har fått prostatacancer, kan det därför vara klokt att söner och bröder i den familjen pratar med en allmänläkare eller urolog om de bör kontrolleras regelbundet för att upptäcka en eventuell prostatacancer i tidigt skede.
Läs mer om prostatacancer och ärftlighet
Det finns också stora geografiska skillnader. I USA, Skandinavien och övriga Västeuropa är det vanligt med prostatacancer. I Sydostasien är det ovanligt att få prostatacancer.
Både arvsanlag och livsstil och olika miljöfaktorer har betydelse för om man drabbas av prostatacancer.
I dag lever det över 130 000 män i Sverige som har eller har haft prostatacancer.
En del har en liten prostatacancertumör som inte har behövt behandlas. Andra har opererats eller fått strålbehandling och är friska från sjukdomen, en del har fått återfall. En del har pågående hormonell behandling.
Det finns de som inte märker av sjukdomen alls medan andra besväras dagligen av en mer utbredd sjukdom eller av biverkningar av behandlingar.
Efter diagnos ska en läkare ha huvudansvaret för behandling och uppföljning. Oftast är det en urolog eller onkolog, men ibland är det en allmänläkare på vårdcentralen. Du har också rätt till en kontaktsjuksköterska som du kontakta med frågor.
I en del skeden av sjukdomen kan uppföljningen skötas av sjuksköterskan, men även då är den ansvariga läkaren med i bakgrunden.
Kanske undrar du om du själv kan göra något för att påverka utvecklingen av din prostatacancer eller risken för återfall efter operation eller strålbehandling?
Man vet inte säkert, men en del vetenskapliga undersökningar talar för att den livsstil som är bra för hjärta och blodkärl också kan bromsa utvecklingen av en del prostatacancertumörer.
Det är fler med prostatacancer som dör av hjärt- och kärlsjukdomar än av sin prostatacancer.
Det innebär att de råd man ger för att förebygga hjärt- och kärlsjukdomar är goda råd även till de med prostatacancer:
Redan när du fått besked om att du har prostatacancer bör sjukvården sätta igång planeringen av din rehabilitering, så att du efter behandling kan leva ett så bra liv som möjligt, både kroppsligt och själsligt.
Kontaktsjuksköterskan har ansvar för att planera och samordna rehabiliteringen.
Läs mer om cancerrehabilitering
Läs mer om bäckencancerrehabilitering
Efterkontroller går du på för att tidigt kunna hitta tecken på om sjukdomen är tillbaka. Läkaren vill också se om du har biverkningar som inte försvinner och som du kan behöva rehabilitering för.
De första kontrollerna brukar ske hos urologen. Sedan tar vårdcentralen/hälsocentralen över kontrollerna.
Kontrollerna innebär att lämna ett PSA-prov. Hur ofta det sker varierar beroende på vilken form av behandling du har fått och hur aggressiv cancern var.
Oftast följs personer med prostatacancer upp i tio år, men om det var en mindre aggressiv prostatacancer kan uppföljningen ibland avslutas tidigare.
Du ska alltid kontakta din läkare om du får nya besvär med att kissa, ont i skelettet, besvär från tarmen, svullen pung eller ben eller har svårt att hålla vikten.
Inom svensk sjukvård finns så kallade standardiserade vårdförlopp (SVF) för en rad olika cancerdiagnoser. Prostatacancer är en av dem. SVF är en plan för vilka undersökningar som ska göras och hur snabbt det ska gå från misstanke om cancer till start av första behandling.
Syftet med SVF är att minska onödig väntan och ovisshet för den som är drabbad.
Läs om standardiserade vårdförlopp för prostatacancer
Vi har samlat några vanliga frågor och svar om prostatacancer. Till exempel hur många som drabbas, vilka symtomen är och hur behandlingen går till.
Vanliga frågor och svar om prostatacancer
Har du frågor och funderingar om cancer är du varmt välkommen att kontakta oss på Cancerlinjen.
Linjen är bemannad av legitimerad vårdpersonal med lång erfarenhet av cancervård.
Ring 010-199 10 10 eller skicka ett mejl till Cancerlinjen.
Prostatacancerförbundet är en förening för patienter och deras närstående. Kontaktuppgifter till lokala föreningar finns på Prostatacancerforbundet
Du kan också lyssna på forskaren Anna Bill-Axelsons "Prostatacancerpodden", finns både på Itunes och Soundcloud.
I podden berättar cancerforskaren och urologen Olof Akre om den kliniska forskningen kring olika behandlingsmetoder.
Att få ett cancerbesked kan vara svårt. Det är vanligt att reagera med oro, nedstämdhet och känslor av overklighet. För många kan det vara skönt att dela sina tankar med andra eller få veta hur andra har hanterat känslorna.
Efter cancerbeskedet finns det också praktiska saker som måste tas om hand. Det kan handla om allt från sjukskrivning och ekonomi till hjälpmedel och rättigheter.
Få praktiska råd efter cancerbeskedet
Efter ett cancerbesked har du rätt till en kontaktsjuksköterska. Kontaktsjuksköterskan är med och samordnar vården, hjälper dig att veta vad som händer och fungerar som en central kontaktperson för dig som är sjuk och för närstående.
Vad gör en kontaktsjuksköterska?
För de som är närstående till någon som är sjuk kan det vara skönt att lära sig mer om sjukdomen och få tips och råd på hur man kan stötta.
För dig som är närstående till någon med cancer
Behandlingen är över och cancern borta. Läge att fira och att njuta av livet, tycker omgivningen. Men i stället för livsglädje känner många färdigbehandlade mest rädsla och oro.
Läs om oro, återhämtning och rehabilitering
Kunskapsbanken är ett kunskapsstöd för cancervården med alla nationella vårdprogram, standardiserade vårdförlopp (SVF) och Nationella regimbiblioteket från Regionala cancercentrum.
Kunskapsbanken, Regionala cancercentrum
Cancerfondens expertråd består av docenter, professorer, överläkare, diagnosansvariga och specialister inom onkologi, hematologi, kirurgi, gynekologi, urologi och dermatoskopi som faktagranskar våra texter.
Internetmedicin är en kunskapsdatabas för läkare med översikter för diagnostik och behandling av sjukdomstillstånd.
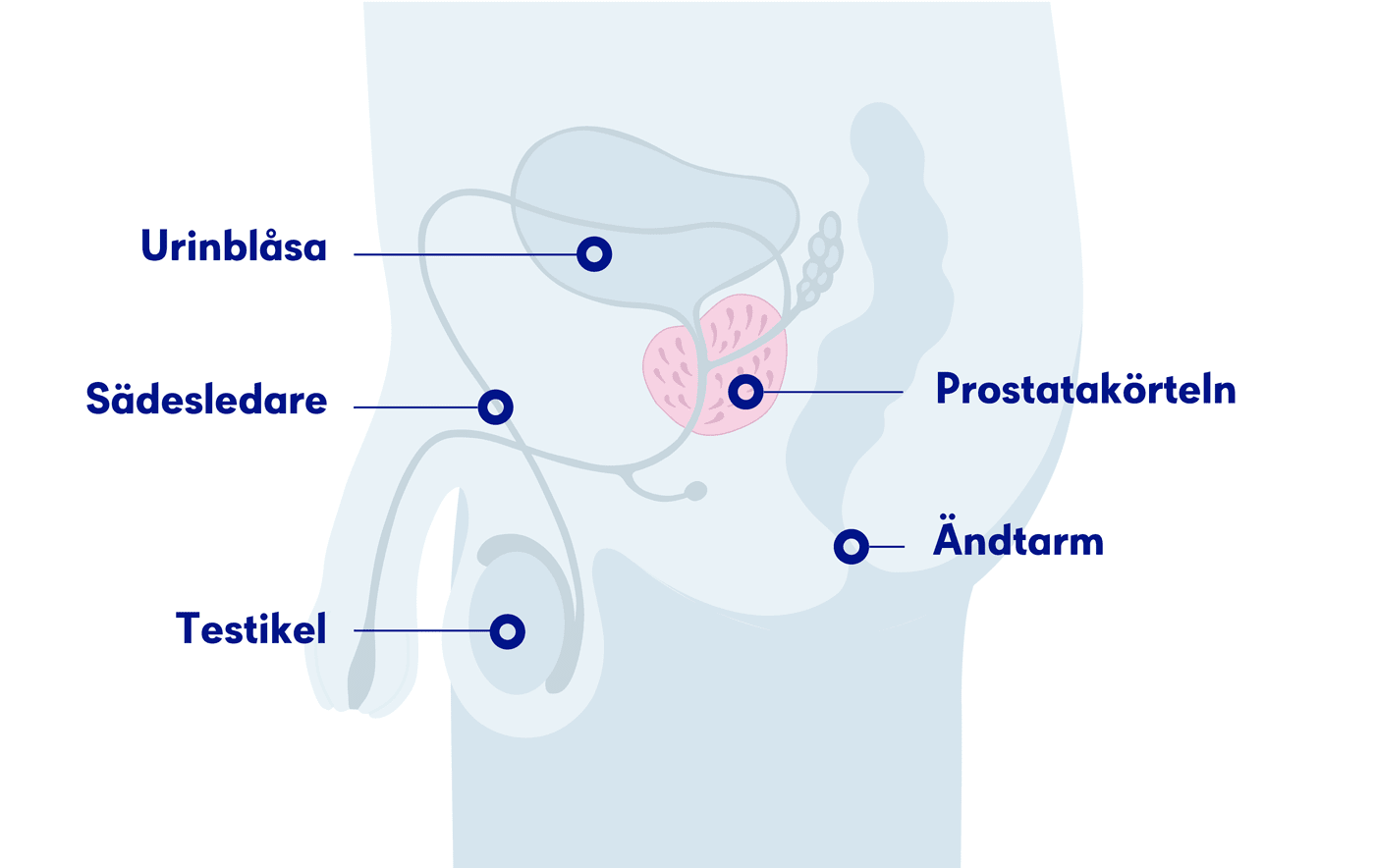
Prostatakörteln sitter strax under urinblåsan och omsluter urinrörets övre del, som en kraftig ring. Runt prostatan finns bindväv som kallas prostatakapsel.
I prostatan bildas den tunnflytande vätska som vid sädesuttömningen blandas med sädescellerna. Vätskan ger sädescellerna näring så att de orkar simma den långa vägen för att befrukta äggcellen.
En normal prostatakörtel är ungefär lika stor som en kastanj. Prostatans tillväxt och funktion stimuleras av det manliga könshormonet testosteron.
Prostatakörteln består av flera olika delar. Hos nästan alla över 50 år förstoras den inre delen av prostata som omsluter urinröret. Det kallas godartad prostataförstoring och har ingenting med cancer att göra.
De flesta märker inte så mycket av prostataförstoringen, men hos en del kläms urinröret åt så kraftigt att det kan bli stora problem när man ska kissa.
Det kan bli svårt att ”komma igång” med att kissa och att tömma blåsan helt och urinstrålen blir svagare.
Det kan behandlas på olika sätt, bland annat genom en operation via urinröret, transuretral resektion av prostata, som också kallas TUR-P.
Hittade du informationen du sökte?