Fakta
- Det finns två former av testikelcancer som är ungefär lika vanliga: seminom och non-seminom.
- Testikelcancer sprider sig oftast via lymfbanorna.
- Det vanligaste symtomet på testikelcancer är att en testikel har blivit större eller känns svullen.
Testikelcancer är en ovanlig cancerform som oftast drabbar män mellan 20 och 40 år. Ett tidigt tecken kan vara en knöl eller svullnad i testikeln. Sjukdomen upptäcks ofta i ett tidigt stadium, vilket ökar chansen för framgångsrik behandling. Därför är prognosen vid testikelcancer mycket god.
Granskad av: Gabriella Cohn Cedermark, överläkare, Karolinska Universitetssjukhuset
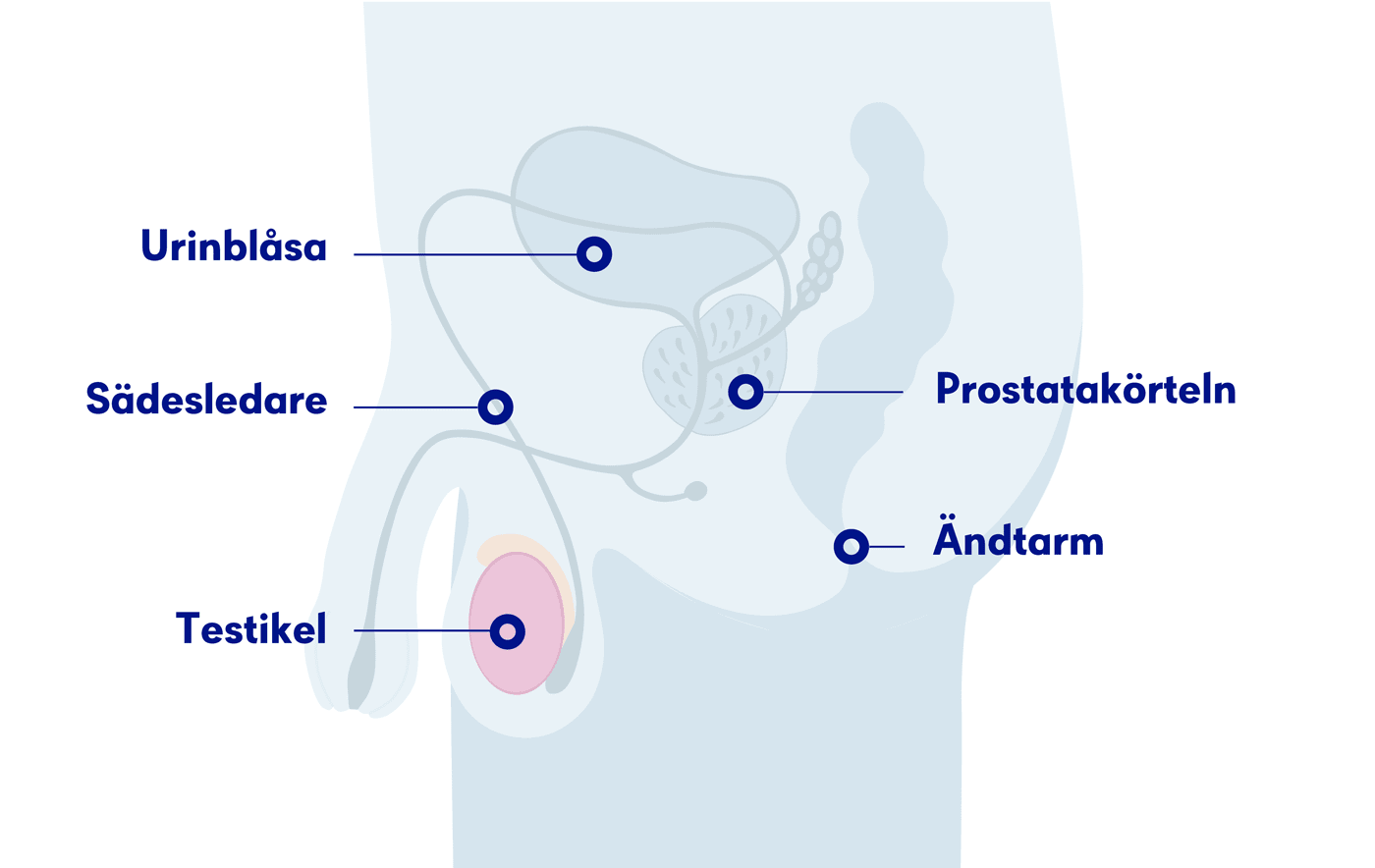
Testikelcancer börjar i testiklarna, de manliga könsorganen. Där sker produktionen av spermier och manliga könshormoner.
Det finns två former av testikelcancer:
Båda cancerformerna utvecklas i samma sorts könscell men på olika sätt. Seminomceller kan tydligt skiljas från non-seminomceller i ett mikroskop.
Begreppen kommer från ordet semen som betyder säd på latin.
Vanliga symtom på testikelcancer är
Det vanligaste symtomet på testikelcancer är att en testikel har blivit större eller känns svullen.
Det kan också kännas som en förhårdnad eller knöl i testikeln. Vanligast är att män själva upptäcker förändringen, eller att deras partner gör det.
En förstoring eller förhårdnad i en testikel är inte alltid cancer utan kan också orsakas av en infektion.
Eftersom en infektion ska behandlas med antibiotika är det alltid viktigt att låta en läkare undersöka testikeln om den har blivit större eller gör ont.
Ont i pungen – ibland kan värk vara det första symtomet. En del känner en diffus värk eller tyngdkänsla i pungen.
Trots att testikeln kan vara svullen eller förhårdnad är det bara hälften av de som får testikelcancer som har ont i testikeln eller tycker att den känns öm.
För en del kan värk i ryggen vara det första symtomet på testikelcancer och ibland en ischiasliknande värk.
I sådana fall har cancern spridit sig till de lymfkörtlar som finns längs ryggraden.
Så undersöker du dina testiklar
Seminom drabbar framför allt män i åldrarna 30-45 år. Cancern upptäcks ofta innan den har spridit sig (innan den har bildat metastaser, dottertumörer).
Seminom är en typ av testikelcancer som utvecklas från cellerna i testiklarnas sädeskanaler, som också kallas germinala epitelceller. Germinala epitelceller är en sorts epitelceller som utgör väggen i sädeskanalerna i testiklarna.
Vid seminom i stadium 1 vet man att det kan finnas så kallade mikrometastaser i lymfkörtlarna. Det är så små metastaser att de inte upptäcks vid datortomografi. Mikrometastaser finns hos cirka 15 procent av de som får testikelcancer, men man vet inte hos vilka.
Non-seminom är ett samlingsnamn för testikelcancer som inte är seminom, alltså inte startar i celler i sädeskanalens slemhinna.
Non-seminom drabbar framför allt män mellan 20 och 40 år. Den här cancerformen kan växa snabbt och sprida sig.
Testikelcancer sprider sig oftast via lymfbanorna, ofta via de lymfkärl som finns i buken längs ryggraden.
Det betyder att metastaser, dottertumörer, först uppstår i de lymfkörtlar som finns längs ryggraden, alldeles nedanför njurarna. I en del fall kan spridningen fortsätta till lungorna, levern, skelettet och hjärnan.
Cancer som startar i bitestiklarna är mycket ovanligt.
Bitestiklarna ligger ovanpå och bakom varje testikel. De fungerar som förvaringsplats för spermierna efter att de bildats i testiklarna.
De flesta knölar eller förändringar i bitestikeln beror inte på cancer utan är godartade.
Det kan till exempel handla om små vätskefyllda blåsor, så kallade cystor eller spermatocele.
En annan vanlig orsak är inflammation i bitestikeln, som kallas epididymit. Ibland kan svullnaden också orsakas av vätska som samlas runt testikeln, något som kallas hydrocele.
Testiklelcancer kan ibland sprida sig till bitestikeln, men cancern börjar nästan aldrig i själva bitestikeln.
Vid testikelcancer använder man så kallade tumörmarkörer för att ställa diagnos och för att följa resultatet av en behandling. Tumörmarkörer är ämnen som tillverkas av tumören och som följer med ut i blodet.
När tumörmarkörens värde sjunker, visar det att behandlingen har varit framgångsrik. Om värdet fortsätter att vara högt, tyder det på att sjukdom finns kvar i kroppen.
Det är framför allt två tumörmarkörer som används vid testikelcancer. De förkortas AFP (alfafetoprotein) och beta-hCG (beta-humant koriongonadotropin).
De är ofta förhöjda vid non-seminom men inte vid seminom. Ibland kan beta-hCG vara förhöjt vid seminom.
Tumörmarkörerna används både under utredningen, under behandlingen vid spritt non-seminom och under kontrollperioden efter att behandlingen är avslutad.
Vid seminom är 85 procent av männen i stadium 1 när de får sin diagnos.
Vid non-seminom är sjukdomen spridd i cirka 40 procent av fallen.
Det första läkaren gör vid misstanke om testikelcancer är att känna på testiklarna.
Det görs för att kunna avgöra om en av dem är förstorad eller om det finns någon förhårdnad.

Om läkaren, efter den första undersökningen, misstänker att det kan finnas en testikelcancer finns några olika undersökningar att använda. Nästa steg är ett ultraljud, men även biopsi kan behövas.
Undersökningar för att upptäcka testikelcancer:
Efter läkarundersökning blir nästa steg för att ställa diagnos att undersöka testiklarna med ultraljud. Det är en enkel undersökning att gå igenom.
Ofarliga ljudvågor sänds in mot testiklarna från en så kallad ultraljudsgivare som läkaren för över pungen.
Ljudvågornas eko utnyttjas för att få en bild på en skärm. Där kan läkaren se om det finns något onormalt.
Ultraljudsundersökning av testikeln kan med stor säkerhet berätta om det rör sig om en tumör.
Den slutliga diagnosen får man när testikeln opereras bort och analyseras.
Om bilden ändå inte är tydlig kan läkaren behöva ta ett vävnadsprov, en så kallad biopsi, av den misstänkta tumören.
Om bilden från ultraljudsundersökningen inte är tillräckligt tydlig kan läkaren behöva titta närmare på den misstänkta testikeln.
Man gör då en så kallad biopsi. Det betyder man tar ett litet vävnadsprov eller celler från själva förändringen och undersöker det i mikroskop.
Biopsin görs med hjälp av en operation via ljumsken.
Det är ovanligt att en man har cancer i båda testiklarna. Trots det brukar läkaren ofta ta ett prov under operationen även från den andra testikeln som också skickas för undersökning.
Hos omkring fem procent av de som får testikelcancer finns så kallad cancer in situ (in situ betyder på stället eller platsen) i den andra testikeln. Det är ett förstadium till testikelcancer.
Om du fått diagnosen testikelcancer genomgår du en utredning för att se om och hur mycket tumören har spridit sig.
Utredningen är viktig för att valet av behandling beror på hur spridd sjukdomen är.
Lymfkörtlarna undersöks då med hjälp av datortomografi.
Innan undersökningen får du kontrastmedel som sprutas in i blodet.
Under själva undersökningen får du ligga på en brits inne i en cirkelformad öppning i apparaten. I datortomografen används röntgenstrålar och bilden sammanställs av en avancerad dator.
Undersökning med datortomografi kan ibland ersättas av, eller kompletteras med, undersökning med magnetkamera eller ultraljud.
Det som undersöks när man letar efter spridning är bäckenet, buken och bröstkorgen.
Testikelcancer sprider sig ibland till lymfkörtlar mellan lungorna och även till lungorna.
I samband med läkarundersökningen tas också ett blodprov för analys av så kallade tumörmarkörer.
Det gör man för att kunna ställa diagnos och för att följa resultatet av en behandling.
Testikelcancer kan behandlas med hjälp av olika metoder. När läkaren, i samråd med dig, bestämmer en behandlingsplan, tas inte bara hänsyn till själva cancersjukdomen utan också till tidigare sjukdomar, ålder och allmänt hälsotillstånd.
Olika behandlingar vid testikelcancer:
Vid testikelcancer, både seminom och non-seminom cancer, opereras alltid den sjuka testikeln bort. Ingreppet kallas orkidektomi.
Läkaren skär ett snitt i ljumsken och drar upp testikeln för att ta bort den.
Samtidigt tas oftast ett vävnadsprov, biopsi, från den andra testikeln för att undersöka om det finns cancer in situ där. Om det finns cancer in situ i andra testikeln tas även den bort.
Den bortopererade testikeln och vävnadsprovet skickas sedan för undersökning i mikroskop. Först efter det kan man säkert veta vilken typ av testikelcancer det är.
Vid seminom testikelcancer utan spridning behöver är det vanligast att operation är den enda behandling som behövs.
Om tumören var liten vid operationen, fyra centimeter eller mindre, och tumören inte växte in i kanalsystemet i testikeln är risken för återfall mycket liten.
Då behöver du bara gå på kontroller efteråt.
Om tumören var större eller växte på andra sätt rekommenderas en tilläggsbehandling med cytostatika, eftersom återfallsrisken då är något större.
Cytostatikabehandlingen ges vid ett tillfälle intravenöst, det vill säga direkt in i blodet via dropp. Du behöver inte vara inlagd på sjukhus utan får behandlingen dagtid på en speciell mottagning.
Efter cytostatikabehandlingen kan du känna dig trött och illamående. Andra biverkningar är ovanliga. De flesta mår som vanligt efter några dagar.
Hos ungefär två män av tio finns det risk för återfall. Om du skulle få ett återfall finns det effektiv behandling och goda möjligheter att bli fri från cancern igen. Vilken behandling just du behöver diskuteras med läkaren.
Vid spritt seminom där det bara finns en till två mindre lymfkörtelmetastaser i buken, kan operation vara den första behandlingen.
Ibland behöver operationen kompletteras med 1-2 cytostatikabehandlingar efteråt.
Vid lite större metastaser är den vanligaste behandlingen att få cytostatika efter operation.
Cytostatikabehandlingen ges intravenöst, det vill säga direkt i blodet via dropp, med två eller tre olika cytostatikapreparat.
Oftast behövs tre eller fyra perioder med behandling under fem på varandra följande dagar.
Det här upprepas var tredje vecka. Tio dagar efter varje femdagars-behandling ges även cytostatika genom en spruta eller ett dropp vid ett tillfälle.
Under hela behandlingstiden och några veckor därefter kan du behöva vara sjukskriven.
I en del fall av seminom testikelcancer kan det bli aktuellt med strålbehandling mot lymfkörtlarna längs ryggraden.
Eftersom seminomcellerna är mycket känsliga för strålning räcker det att behandlas med en låg stråldos.
Totalt 10-15 behandlingar ges under två till tre veckor. En av biverkningarna vid behandlingen är illamående, men det finns effektiva läkemedel mot det.
Andra biverkningar som du kan drabbas av är trötthet och diarré.
Vid non-seminom i stadium 1 finns risk för mikroskopisk spridning. Därför kan en kur med cytostatika ges efter operation för att minska risken för återfall.
Ett annat alternativ är att bara gå på kontroller och ge cytostatikabehandling om sjukdomen kommer tillbaka.
Om cancern har hunnit växa in i testikelns blodkärl eller lymfkärl brukar läkaren rekommendera cytostatika i förebyggande syfte.
Det beror på att risken då är stor att det finns små metastaser som inte kan upptäckas med vare sig röntgenundersökningar, tumörmarkörer eller läkarundersökning.
Risk för återfall finns då hos ungefär varannan man.
Oftast ges cytostatikabehandlingen i en omgång. Den ges under fem dagar, intravenöst, det vill säga direkt i blodet via dropp och genom en spruta tio dagar senare vid ett tillfälle.
Av de som behandlas med cytostatika är det ungefär en av trettio som får tillbaka sjukdomen.
Prognosen vid spritt non-seminom är numera god. Både när cancern har spritt sig med metastaser redan när diagnosen ställs och när man ser förhöjda tumörmarkörer efter operationen.
Vi spritt non-seminom behövs flera omgångar av cytostatikabehandling behövs efter operation. Det behövs oftast tre, men ibland fyra perioder med cytostatikabehandling.
Behandlingen ges under fem dagar i rad och upprepas sedan var tredje vecka.
Tio dagar efter varje femdagars-behandling ges även cytostatika genom en spruta eller dropp vid ett tillfälle.
Om tumörmarkörerna inte sjunker som förväntat kan man behöva byta cytostatikasorter eller lägga till fler behandlingsomgångar. Ibland lägger man istället till ett fjärde cytostatikum.
Om det efter behandlingen finns kvar rester av metastaserna kan de ofta opereras bort.
Risken för senare återfall är liten.
I en speciell situation, då tumörmarkörerna är normala och det bara finns lätt förstorade lymfkörtlar i buken, kan det behövas extra observationstid för att säkert kunna bedöma om de innehåller tumörceller.
Ibland behövs en operation då man tar bort de här förstorade lymfkörtlarna för att ta reda på vad de innehåller.
Om det finns tumörceller i lymfkörtlarna sätts behandling med två omgångar cytostatika in.
Om man har fått metastaser i hjärnan och levern och har höga halter av tumörmarkörer i blodet när man påbörjar cytostatikabehandlingen, är prognosen något sämre.
Men sådana tillstånd är ovanliga och även i den situationen blir mer än hälften botade.
Cytostatika kan ge besvärliga biverkningar, som illamående och kräkningar. Idag finns det effektiva läkemedel mot illamående, vilket har gjort att problemen blivit betydligt mindre.
En annan biverkan är håravfall. Det finns inget läkemedel mot håravfallet, men du har rätt att få peruk kostnadsfritt. Håret växer ut igen efter avslutad behandling.
För några få män med spridd testikelcancer är den vanliga cytostatikabehandlingen inte tillräcklig. Då kan man behöva ge högre doser med cytostatika med stöd av egna stamceller, så kallad autolog stamcellstransplantation. Din läkare kan berätta mer om vad det innebär.
Testikelcancer delas in i olika stadier baserat på vilken spridning sjukdomen har:
För att bota testikelcancer går man ofta igenom en mycket tuff behandling. Den kan vara påfrestande både fysiskt och psykiskt.
För en del känns det svårt att bara ha en testikel kvar. Men, det finns möjlighet att få en testikelprotes. Den sätts oftast in i samband med att den sjuka testikeln opereras bort.
Många frågar sig hur det blir med sexlivet och om det går att få barn efter avslutad behandling.
Förmågan att få erektion och genomföra samlag påverkas inte av sjukdomen och behandlingen. Däremot kan de psykiska påfrestningar som sjukdomen för med sig påverka lusten även en tid efter att behandlingen är avslutad.
Efter avslutad cytostatikabehandling är de flesta män sterila. Men förmågan att kunna bilda spermier återhämtar sig. Efter ett par år är spermieproduktionen tillbaka till det normala hos de flesta.
Beroende på vilken behandling du behöver, finns en större eller mindre risk att förmågan att få barn påverkas. En del män blir tyvärr permanent sterila.
Eftersom det är svårt att veta vilka som inte får tillbaka förmågan att bilda spermier igen, erbjuds alla att lämna spermier före strålbehandlingen eller cytostatikabehandlingen.
Rekommendationen är att lämna spermier redan innan operation. Men om det inte har gjorts är rekommendationen att lämna spermier för nedfrysning innan strålbehandling eller cytostatikabehandling sätts in.
Spermierna förvaras nedfrysta för att senare kunna användas vid en eventuell provrörsbefruktning.
Om du har en partner är det ofta bäst att prata öppet om cancern och vilka följder den kan orsaka. Det underlättar om ni båda är öppna med vad ni känner och upplever, vilka förväntningar och farhågor ni har och hur ni ser på ert sexliv.
Omkring 360 män får diagnosen testikelcancer i Sverige varje år. Det motsvarar drygt en procent av alla cancerfall bland män.
De flesta som insjuknar, 75 procent, är mellan 29 och 43 år.
Testikelcancer är ovanlig bland äldre män. Hos män över 65 år inträffar 10-15 fall per år.
Prognosen vid testikelcancer är mycket god.
Idag är den relativa 10-årsöverlevnaden 98 procent. Även i de fall då sjukdomen spridit sig till andra organ botas de flesta.
Forskningen har ännu inte klarlagt orsaken till testikelcancer. Däremot vet man att risken att få sjukdomen är större för den som haft en testikel som inte vandrat ner i pungen utan legat kvar i buken.
Det här upptäcks redan hos småpojkar och testikeln kan då opereras till sin rätta plats. Trots operationen löper de här männen en ökad risk för testikelcancer.
Även vid missbildningar av könsorganen är risken ökad, liksom vid infertilitet. Allt tillsammans anses tala för att det kan vara någon faktor redan tidigt under fosterlivet som leder till testikelcancer.
Forskarna diskuterar till exempel om någon obalans i den hormonella miljön under fosterlivet kan ha betydelse.
Redan när du har fått besked om att du har testikelcancer bör sjukvården sätta igång planeringen av din rehabilitering, så att du efter genomgången behandling kan leva ett så bra liv som möjligt, både kroppsligt och själsligt.
Din kontaktsjuksköterska har ansvar för att planera och samordna din rehabilitering.
Inom svensk sjukvård finns så kallade standardiserade vårdförlopp (SVF) för en rad olika cancerdiagnoser. Testikelcancer är en av dem. SVF är en plan för vilka undersökningar som ska göras och hur snabbt det ska gå från misstanke om cancer till start av första behandling.
Syftet med SVF är att minska onödig väntan och ovisshet för den som är drabbad.
Läs om standardiserade vårdförlopp för testikelcancer
Har du frågor och funderingar om cancer är du varmt välkommen att kontakta oss på Cancerlinjen.
Linjen är bemannad av legitimerad vårdpersonal med lång erfarenhet av cancervård.
Ring 010-199 10 10 eller skicka ett mejl till Cancerlinjen.
Att få ett cancerbesked kan vara svårt. Det är vanligt att reagera med oro, nedstämdhet och känslor av overklighet. För många kan det vara skönt att dela sina tankar med andra eller få veta hur andra har hanterat känslorna.
Efter cancerbeskedet finns det också praktiska saker som måste tas om hand. Det kan handla om allt från sjukskrivning och ekonomi till hjälpmedel och rättigheter.
Få praktiska råd efter cancerbeskedet
Efter ett cancerbesked har du rätt till en kontaktsjuksköterska. Kontaktsjuksköterskan är med och samordnar vården, hjälper dig att veta vad som händer och fungerar som en central kontaktperson för dig som är sjuk och för närstående.
Vad gör en kontaktsjuksköterska?
För de som är närstående till någon som är sjuk kan det vara skönt att lära sig mer om sjukdomen och få tips och råd på hur man kan stötta.
För dig som är närstående till någon med cancer
Behandlingen är över och cancern borta. Läge att fira och att njuta av livet, tycker omgivningen. Men i stället för livsglädje känner många färdigbehandlade mest rädsla och oro.
Läs om oro, återhämtning och rehabilitering
Kunskapsbanken är ett kunskapsstöd för cancervården med alla nationella vårdprogram, standardiserade vårdförlopp (SVF) och Nationella regimbiblioteket från Regionala cancercentrum.
Kunskapsbanken, Regionala cancercentrum
Cancerfondens expertråd består av docenter, professorer, överläkare, diagnosansvariga och specialister inom onkologi, hematologi, kirurgi, gynekologi, urologi och dermatoskopi som faktagranskar våra texter.
Internetmedicin är en kunskapsdatabas för läkare med översikter för diagnostik och behandling av sjukdomstillstånd.
De båda testiklarna är äggformade och ligger i pungen. På varje testikel finns en bitestikel. Inne i testiklarna finns många små, vindlande sädeskanaler. Deras sammanlagda längd är flera hundra meter.
I sädeskanalerna bildas varje dygn flera hundra miljoner spermier. Kanalerna förenas till korta rör som går till bitestiklarna och fungerar som behållare för spermierna. Varje bitestikel omges av en tunn muskel.
Vid utlösning spänns muskeln så att bitestikeln trycks ihop och spermierna pressas ut. Från bitestiklarnas kanaler far spermierna ut i sädesledaren som går via ljumsken och bukhålan förbi urinblåsan, genom prostatakörteln och ut i urinröret.
I testiklarna bildas också det manliga könshormonet testosteron. Testosteronet stimulerar tillverkningen av spermier. Produktionen av testosteron styrs av ett hormon som kommer från hypofysen, undre hjärnbihanget, en liten körtel på undersidan av hjärnan.
Hittade du informationen du sökte?