
Preventionsprogrammet har stora utmaningar
Enligt den officiella statistiken når screeningprogrammet för livmoderhalscancer under en tioårsperiod cirka 96 procent av samtliga kvinnor mellan 23 och 60 år. I den siffran ingår dock kvinnor som gått på kontroll bara en eller två gånger under perioden, vilket inte är tillräckligt för att ge ett säkert skydd mot sjukdomen.
Enligt den officiella statistiken når screeningprogrammet för livmoderhalscancer under en tioårsperiod cirka 96 procent av samtliga kvinnor mellan 23 och 60 år. I den siffran ingår dock kvinnor som gått på kontroll bara en eller två gånger under perioden, vilket inte är tillräckligt för att ge ett säkert skydd mot sjukdomen.
Delar man upp deltagandet i de faktiska kontrollintervallerna, tre och fem år beroende på ålder, ser verkligheten annorlunda ut. Enligt den senaste statistiken från 2016 var deltagandet då 82 procent. Det är internationellt sett en hög siffra och en ökning med tre procentenheter sedan 2006. Men samtidigt avslöjar den att var femte kvinna i Sverige ännu inte deltar i screening för livmoderhalscancer med tillräcklig regelbundenhet.
Närmare två tredjedelar av livmoderhalscancerfallen inträffar hos kvinnor som inte har deltagit i screeningprogrammet eller bara sporadiskt lämnat cellprov. De allra flesta dödsfall i livmoderhalscancer drabbar kvinnor som inte deltagit i screeningen.
Stora skillnader
En populationsbaserad studie, utförd vid Sahlgrenska Akademien i Göteborg, har jämfört socioekonomisk status mellan kvinnor som deltagit i regelbunden screening med kvinnor som inte gjort det. Studien visar tydligt att faktorer som inkomst, utbildning, arbetslöshet, behov av försörjningsstöd och familjeförhållanden alla påverkar i vilken utsträckning kvinnor deltar i screening eller inte.
Studien bygger på nästan 600 000 kvinnor som kallats till screening under 2012. Kvinnorna har delats in i två grupper, de som deltog inom 90 dagar från kallelsen och de som inte deltagit de senaste sex till åtta åren. Kvinnornas socioekonomiska status, geografiska hemvist samt härkomst har sedan matchats mot relevanta befolkningsregister. Utifrån dessa parametrar har forskarna räknat fram oddskvoter, överrisk, för att delta respektive inte delta i screening.
Dubblerad överrisk
Bland kvinnorna med låg inkomst, under 240 000 kronor per år, var överrisken för att inte delta i screening dubblerad, jämfört med kvinnorna med hög inkomst, över 500 000 kronor per år. Även kvinnorna med inkomster mellan låg och hög hade en viss överrisk för att delta i lägre utsträckning än höginkomsttagarna.
Att stå utanför arbetsmarknaden innebär en överrisk att utebli från screening som är över tre gånger så stor jämfört med dem som har arbete. Är man beroende av försörjningsstöd är överrisken nästan lika stor.
För kvinnor med endast grundskoleutbildning är överrisken mer än dubbelt så stor jämfört med kvinnor som har gymnasial utbildning eller högre.
Orsaken till livmoderhalscancer är så gott som alltid kvarvarande infektion av humant papillomvirus (HPV). Nästan 80 procent av alla sexuellt aktiva personer blir infekterade med HPV någon gång i livet. De allra flesta fall läker spontant inom två år.
Även familjeförhållanden påverkar överrisken för att inte delta i screening. Bland ensamboende kvinnor är överrisken drygt två gånger större än för kvinnor som är gifta eller sammanboende.
I samma studie har forskarna även tittat på i vilken omfattning härkomst påverkar deltagande i screening. Generellt kan man se att för kvinnor som inte är födda i Sverige är överrisken dubbelt så stor för att utebli från screening jämfört med kvinnor födda i Sverige. Det finns förstås skillnader mellan olika regioner. Exempelvis deltar kvinnor från östra Afrika betydligt mer sällan i screening än kvinnor från södra Europa eller sydöstra Asien. Men studien visar också att den socioekonomiska statusen är en viktigare faktor än härkomst även för utrikes födda kvinnor. Jämför man kvinnor i de högsta socioekonomiska grupperna är skillnaderna i deltagande väldigt små. Kultur, religion och födelseort verkar med andra ord inte spela någon roll om kvinnorna är högt utbildade och har god ekonomi.
Resultatet i studien bekräftar bilden av livmoderhalscancer som en ojämlik sjukdom. Eftersom det finns en stark korrelation mellan regelbundet deltagande i screening och risk för sjukdom finns det fog för att tro att kvinnor med låg socioekonomisk status löper betydligt högre risk att insjukna och dö i livmoderhalscancer.
Olikheter mellan landstingen
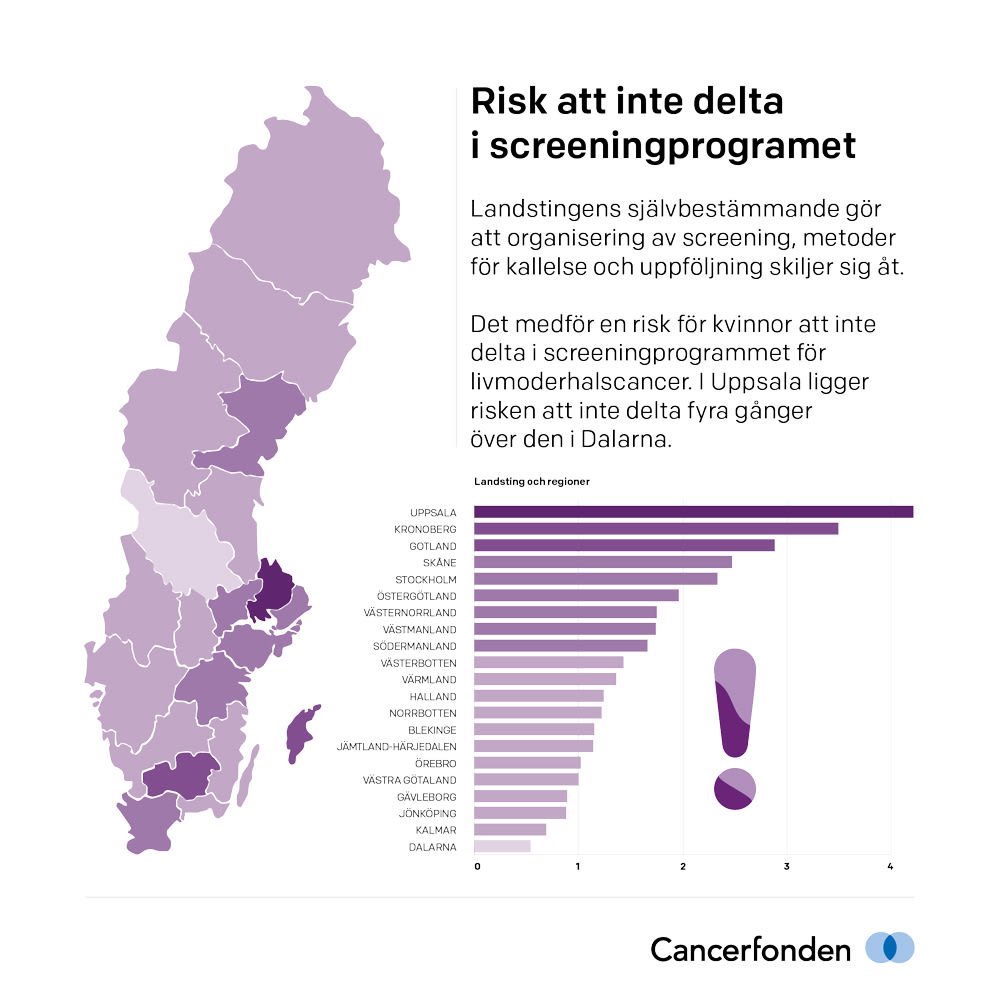
Officiellt ingår test av infektion med Humant Papillomvirus (HPV) i det nationella vårdprogrammet för livmoderhalscancerprevention. Men i själva verket handlar det om 21 olika regionala program. Landstingens självbestämmande gör att organisering av screening, metoder för kallelse och uppföljning skiljer sig åt. Även om deltagandet ligger på en hög nivå för hela riket råder stora variationer mellan landstingen.
I region Uppsala är överrisken betydligt högre för att kvinnor ska utebli från screening än i Dalarna chansen för deltagande är stor. Kronoberg, Gotland, Skåne och Stockholm är andra landsting/regioner där risken att kvinnor uteblir är hög.
I jämförelsen har forskarna justerat för eventuella socioekonomiska skillnader mellan regionerna som skulle kunna påverka resultatet. Variationerna kan med andra ord säkert sägas bero på hur respektive landsting organiserar screeningen.
Åtgärder krävs
Att inte delta i screeningen är den största riskfaktorn för att drabbas av livmoderhalscancer, framför allt i avancerad form. Åtgärder för att öka deltagandet är därför mycket angelägna. Och här kan landstingen göra mer.
Vissa landsting har i dag helt otillräckliga insatser för att nå kvinnor som uteblir från screening. Detta trots att det finns evidensbaserade och relativt billiga metoder för hur det kan göras.
I det nya vårdprogrammet beskrivs nu nationella riktlinjer för hur landstingen ska underlätta och stimulera deltagande. Bland annat rekommenderas att kvinnor som uteblir bör få årliga omkallelser. Kvinnor som inte deltagit under lång tid bör kontaktas via telefon och erbjudas hjälp att boka tid och per brev erbjudas självtest för HPV.
För att en HPV-infektion ska kvarstå och cellförändringar utvecklas krävs samverkan med andra faktorer. Dessa är inte fullständigt kända, men några är rökning, samtidig infektion med annan sexuellt överförbar infektion och ärftliga genetiska faktorer.
Påminnelser ökar deltagandet när kvinnan uteblivit från screeningen. Av de kvinnor som har uteblivit fyra år i rad kommer hela 20 procent inom 90 dagar efter att ha fått den femte årliga påminnelsen.
Självtest för HPV-infektion innebär att kvinnan på egen hand tar ett prov från vagina som skickas in för analys. Att i organiserad form erbjuda självtest till dem som uteblivit länge från screening kan höja deltagandet och har en betydande skydds-effekt mot livmoderhalscancer. Detta har visats i randomiserade prövningar och testats i pilotprojekt i flera regioner i Sverige.
I flera år har det nu varit en nationell rekommendation, om än inte i form av riktlinjer i ett nationellt vårdprogram, att erbjuda självprovtagning till kvinnor som har uteblivit länge. Trots detta är självprovtagning i dag bara infört i ett par landsting.
Antal fall av livmoderhalscancer per femårsklass 2016
Fler måste screenas
Arbetet med att nå personer som inte deltar i screeningen har inte fått tillräcklig uppmärksamhet. Förhoppningen är att det nationella vårdprogrammet ger frågan ökad tyngd och får landstingen att kavla upp ärmarna.
I 2017 års rapport från det nationella kvalitetsregistret för livmoderhalscancerprevention identifieras tre områden som stora hot och utmaningar. Trots bättre kvalitetsindikatorer och ett nationellt screeningprogram ökar antalet fall av livmoderhalscancer. Vid sidan av själva ökningen är mönstret med väldigt olika utveckling mellan landstingen en källa till oro.
- En möjlig – och trolig – förklaring till ojämlikheten är avsaknaden av nivåstrukturering. Det finns en ekonomisk aspekt i den meningen att provanalyserna blir dyrare i laboratorier med små volymer. Ett annat problem är att ökningen av livmoderhalscancer relativt sett är störst för ovanliga varianter av diagnosen. I mindre landsting möter gynekologerna för få patienter med dessa symtom och får därför inte tillräcklig erfarenhet för att hantera uppföljningen. Utan nivåstrukturering kommer patienterna inte få tillgång till bästa tänkbara vård på alla platser i landet.
- De ofta vattentäta skotten mellan å ena sidan forskning, utveckling och utvärdering, å andra sidan själva vården. Forskningen och utvecklingen går allt snabbare och kunskapen växer. Men vården har stora problem att ta till sig det nya. På ytan kan det finnas en positiv inställning till forskningen men ofta arkiveras resultaten istället för att man agerar på dem. Ett konkret exempel är självprovtagning för kvinnor som länge uteblivit från provtagning på kliniken. Det finns stark evidens för att det erar och det rekommenderas i vårdprogrammet, men fungerar inte i många landsting. Det är ganska många cancerfall varje år som man fortsätter låta uppstå trots att det är känt hur de skulle kunna förebyggas, skriver registerhållaren Joakim Dillner i rapporten.
Patienterna betalar priset
Det borde inte vara så svårt, tycker man. Egentligen är det bara att titta på grafiken till denna artikel. Några landsting är bra, andra är mindre bra. Om de som är mindre bra gör på samma sätt som de som är bra skulle problemet vara ur världen och alla patienter ha tillgång till den bästa tänkbara preventionen för livmoderhalscancer. Men, med 21 självbestämmande landsting fungerar det inte på det viset. Nationella vårdprogram eller inte, det kommer alltid att finnas de som vill göra på sitt sätt.
När en grupp har en oddskvot som är större än 1 har den gruppen en överrisk, jämfört med en motsvarande grupp som har oddskvoten 1. Ju högra oddskvoten ligger, desto större är överrisken. En oddskvot som är mindre än 1 innebär på samma sätt en underrisk eller ökad möjlighet.
Brister i organisationen
Läget inom livmoderhalscancerpreventionen illustrerar på ett bra, men dåligt, sätt bristerna i den svenska sjukvårdsorganisationen. Att situationen inte är ännu värre beror enbart på det jobb ett antal eldsjälar och de regionala cancercentrumen lagt ner på att skapa nationella vårdprogram, driva kvalitetsregister och sälja in själva konceptet att bedriva vården på ett samordnat och gemensamt sätt.
Ska cancervården, och annan vård, på allvar bli likvärdig för alla, oavsett bostadsort och socioekonomisk status, krävs fundamentala förändringar av sjukvårdens organisationsstruktur. I väntan på att det ska hända är det ett stort antal patienter som betalar ett väldigt högt pris.
Cancerfonden anser:
- Att regeringen ska fatta beslut om att både flickor och pojkar ska vaccineras mot HPV-infektion från och med 2019.
- Att effektiva insatser görs för att höja deltagandet i vaccinations- och screeningprogrammen.
- Att alla landsting ska genomföra riktade insatser mot kvinnor som uteblivit från screening, i enlighet med rekommendationerna i det nationella vårdprogrammet
Hela Cancerfondsrapporten 2018
Vill du få information om vårt arbete för att besegra cancer?
Genom att gå vidare samtycker jag till att mina personuppgifter behandlas i enlighet med Cancerfondens integritetspolicy.




